Lecture Easy Binoc : Part II : EOM and Parks 3 step
Optometry Lecture
Easy Binoc Part II : Part II : EOM and PARK-3-STEP
By Dr.Loft ,O.D
Introduction
PARK-3-STEP เป็นเทคนิคทางคลินิกที่ใช้ในการตรวจวินิจฉัยความผิดปกติของกล้ามเนื้อตาอ่อนแรงที่เกิดขึ้นกับกล้ามเนื้อตา โดยเฉพาะการอ่อนแรงที่เกิดขึ้นกับกล้ามเนื้อตาที่อยู่ส่วนบนซึ่งทำหน้าที่บังคับกล้ามเนื้อตาขึ้นลงในแนวดิ่ง ( vertical extra ocular muscle palsy) เช่น Superior Obluqe (SO) ซึ่งเป็นกล้ามเนื้อตาที่มีขนาดยาวที่สุด มีรูปแบบการวางตัวที่แปลกที่สุด มีกลไกลที่ซับซ้อนที่สุด และมีแหวน (trochlea) เป็นของตัวเอง และ มีเส้นประสาทเฉพาะของตัวเอง คือ trochlear nerve (cranial nerve 4) และ ด้วยความซับซ้อนของมันนี่เอง มันจึงเกิดการบาดเจ็บได้ง่าย นำมาซึ่งการทำงานผิดปกติคือตาเหล่ในแนวดิ่ง (vertical tropia) ซึ่งเป็นเหตุของอาการภาพซ้อนในแนวดิ่งนั่นเอง
แต่ก่อนที่จะไปทำความเข้าใจ PARK-3-STEP เราจะต้องทำความเข้าใจการทำงานร่วมกันของกล้ามเนื้อตาเสียก่อน ว่ากล้ามเนื้อตาทั้ง 6 มัดนั้น แต่ละมัดทำหน้าที่อะไรและทำงานร่วมกันอย่างไร
การเคลื่อนที่ของกล้ามเนื้อตา (ocular motility) เป็นเรื่องที่มีความซับซ้อนและต้องการความสามารถในการเข้าใจ จดจำ และ จินตนาการค่อนข้างสูง และ การท่องจำนั้นแทบจะไม่มีประโยชน์สำหรับการดูแลคนไข้ (ได้ก็แต่ท่องเพื่อทำข้อสอบส่งครูเท่านั้น สอบเสร็จก็ลืม พวกท่องค่า norm โดยที่ไม่เข้าใจพื้นฐานหรือหลักการ ก็จะมีจุดจบคล้ายๆกัน คือไม่เข้าใจ ตามมาด้วยไม่ทำ และ หาแนวคิดหรือแนวร่วมที่จะไม่ยอมทำคล้ายๆ ปลายทางคือจัดสายตา ) ดังนั้นเรื่องราวต่อไปนี้ ผมจะเรียบเรียงตั้งแต่พื้นฐานความรู้ที่ต้องมี กระบวนการคิดวิเคราะห์ เทคนิคการตรวจ และ วินิจฉัย เพื่อท่านที่สนใจได้นำความรู้นี้ไปใช้ให้เกิดประโยชน์กับคนไข้ของตัวเอง
Basic Knowledge
ในการศึกษาเรื่องการเคลื่อนที่ของดวงตา (ocular motility) เราจะต้องมีความรู้พื้นฐานในเรื่องต่อไปนี้เสียก่อน
STEP 1 : Definition (คำจำกัดความ)
สิ่งแรกต้องรู้ definition หรือ คำจำกัดความเสียก่อน เพราะคำภาษาไทยตรงตัวอาจไม่ครอบคลุมและอาจทำให้เกิดความเข้าใจคลาดเคลื่อนได้ แม้แต่คำง่ายๆที่สร้างปัญหาเมื่อเป็นคำไทยก็คือสายตาสั้น (myopia) สายตายาว (hyperopia) สายตาแก่หรือยาวในผู้สูงอายุ (presbyopia) สายตาเอียง (astigmatism) จะเห็นได้ว่าในแต่ละปัญหาสายตานั้นมีศัพท์ทางเทคนิคของตัวเอง แต่พอแปลภาษาไทยกลายเป็นสั้น/ยาว/เอียง ทำให้คนนึกไปเองว่า "ตอนเด็กสั้น ตอนแก่ยาว แล้วสั้นกับยาวมันจะหักล้างกัน" หรือ "คนสายตาเอียงจะชอบเขียนตัวหนังสือเอียง" หรือ "ไม่คิดว่าเด็กจะเป็นสายตายาวเพราะไปคิดว่าสายตายาวเป็นเรื่องคนแก่" ทั้งๆที่ทั้งหมดมันมาจากภาษามันทำให้การตีความผิดไปจากความจริง และ ยังอาจนำไปสู่ความเชื่อผิดๆ จบด้วยการรักษาที่ผิดๆ ผลคือปัญหาไม่ได้รับการแก้ไขและในบางเคสยิ่งกลับสร้างปัญหาหนักยิ่งขึ้น เช่น เชื่อว่าการจ่ายสายตาลบจะทำให้ชัดขึ้น แล้วไปจ่ายเลนส์ลบในเด็กสายตายาว แบบนี้ก็มีให้เห็นอยู่เรื่อยๆ
ดังนั้นในทางคลินิกจึงจำเป็นที่จะต้องเข้าใจคำจำกัดความต่างๆเหล่านี้ แต่สำหรับเรื่องนี้ก็ไม่ได้มีมากนัก พอที่จะจดจำได้ไม่ยากนัก เพียงแต่ต้องใช้เทคนิคช่วยจำนิดๆหน่อยๆ ลองค่อยๆเรียนรู้ไปด้วยกัน
1.Motility (การเคลื่อนที่)
ความรู้พื้นฐานที่สุดในการทำความเข้าใจเรื่องนี้ก็คือ “เข้าใจการเคลื่อนที่” ว่าการเคลืื่อนที่ของดวงตานั้นเป็นอย่างไร มีกี่แบบ แต่ละแบบมีชื่อเรียกอย่างไร ซึ่งรูปแบบการเคลื่อนที่ของกล้ามเนื้อตานััั้นมี 6 แบบ ได้แก่
-
Abduction : เป็นการเคลื่อนที่ของดวงตาห่างออกไปทางขมับ (temporally)
-
Adduction : เป็นการเคลื่อนที่ของดวงตาเข้าหาจมูก (nasally)
-
Elevation : เป็นการเคลื่อนที่ของดวงตาขึ้นได้บน
-
Depression : เป็นการเคลื่อนที่ของดวงตาลงล่าง
-
Intortion : เป็นการเคลื่อนที่ของดวงตาที่บิดหรือหมุนเข้าหาจมูก
-
Extortion : เป็นการเคลื่อนที่ของดวงตาที่บิดหรือหมุนหนีออกจากจมูก
อีกเทคนิคการจำเพื่อให้เราไม่สับสนระหว่าง adduct กับ abduct คือ ให้นึกถึงว่า "abduct" ที่แปลว่า "ลักพาตัว" คือพาหนีห่างออกไป(จากจมูก) ส่วน adduct คือการเพ่ิม การเติม หรือ การวิ่งเข้าหา (จมูก) คือในทางการแพทย์เวลาเขาจะอ้างอิงอะไร เขาจะอิงจากจมูก (nasal) เพราะจมูกถือเป็นส่วนกลางของร่างกาย และ อะไรที่อยู่ฝั่งจมูกเขาก็เรียกว่า nasally และ อะไรที่หนีห่างไปจากจมูกเขาก็เรียกว่า temporally ดังนั้นต่อไปเวลาเจอคำเหล่านี้ก็ให้นึกภาพตามว่า คำนั้นๆ ดวงตามีการเคลื่อนที่อย่างไร
คำศัพท์ทางกายวิภาค (Anatomical Directional Terms)
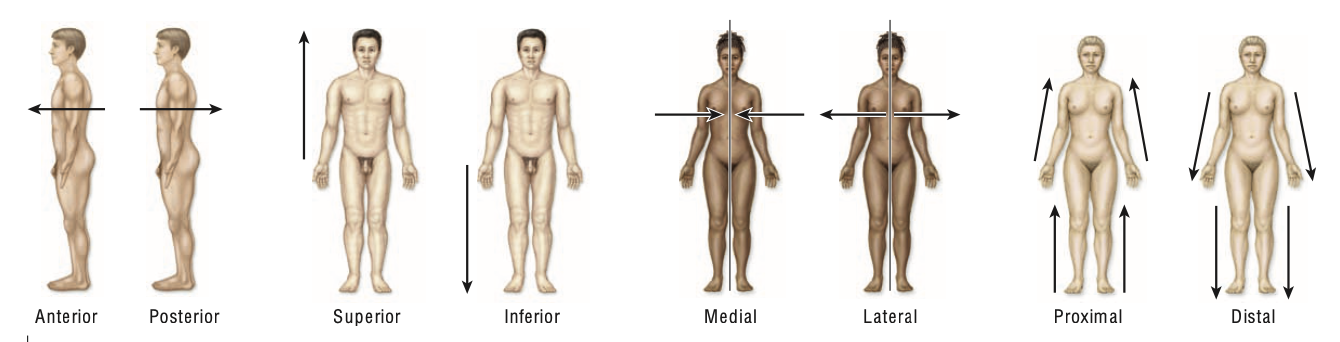
ภาพที่แนบมาเป็นเรื่อง Directional Terms หรือ คำศัพท์บอกทิศทางทางกายวิภาค (Anatomical Directional Terms) ซึ่งใช้เพื่ออธิบายตำแหน่งและความสัมพันธ์ของอวัยวะหรือส่วนต่าง ๆ ของร่างกายได้อย่างแม่นยำ จากภาพด้านบนนำไปใช้อย่างนี้คือ
-
Anterior (ด้านหน้า)
หมายถึง ตำแหน่งที่อยู่ทางด้านหน้าของร่างกาย
เช่น จมูกอยู่ด้านหน้า (anterior) ของหู -
Posterior (ด้านหลัง)
หมายถึง ตำแหน่งที่อยู่ทางด้านหลังของร่างกาย
เช่น ก้นกบอยู่ posterior ต่อสะดือ -
Superior (ด้านบน / เหนือ)
หมายถึง ส่วนที่อยู่สูงกว่าส่วนอื่น
เช่น ศีรษะอยู่ superior ต่ออก -
Inferior (ด้านล่าง / ใต้)
หมายถึง ส่วนที่อยู่ต่ำกว่าส่วนอื่น
เช่น เท้าอยู่ inferior ต่อเข่า -
Medial (ใกล้แนวกึ่งกลางลำตัว)
หมายถึง ส่วนที่อยู่ใกล้กับเส้นกลางลำตัว (midline)
เช่น นิ้วโป้งอยู่ medial ต่อฝ่ามือด้านข้าง -
Lateral (ไกลออกจากแนวกึ่งกลางลำตัว)
หมายถึง ส่วนที่อยู่ห่างออกจากเส้นกลางลำตัว
เช่น หูอยู่ lateral ต่อจมูก -
Proximal (ใกล้ลำตัวมากกว่า)
ใช้บอกตำแหน่งในแขน-ขา หมายถึง ส่วนที่ใกล้โคน (trunk)
เช่น ข้อศอกอยู่ proximal ต่อข้อมือ -
Distal (ไกลจากลำตัวมากกว่า)
หมายถึง ส่วนที่ไกลออกจากโคน (trunk)
เช่น ปลายนิ้วอยู่ distal ต่อข้อศอก
สรุปการใช้งาน
- Anterior ↔ Posterior = หน้า ↔ หลัง
- Superior ↔ Inferior = บน ↔ ล่าง
- Medial ↔ Lateral = ใกล้กลางลำตัว ↔ ไกลออกไปด้านข้าง
- Proximal ↔ Distal = ใกล้โคนลำตัว ↔ ไกลโคนลำตัว
ซึ่งคำศัพท์เหล่านี้สำคัญมากในทางการแพทย์และกายวิภาคศาสตร์ เพราะช่วยอธิบายตำแหน่งของโครงสร้างร่างกายได้แบบ ไม่สับสน และ สากล เช่น เวลาบอกตำแหน่งแผล, รายงานภาพเอกซเรย์, หรือการอธิบายเส้นประสาท/กล้ามเนื้อ แต่ถ้าใช้เป็นคำไทยแล้วมันเกิดความงงและสับสนได้
2.หน้าที่หลัก (Action Function)
หน้าที่ของกล้ามเนื้อคือยืดและหด เพื่อทำให้อวัยวะที่ยึดติดกับมันนั้นมีการเคลื่อนที่ เมื่อมันหดมันก็จะดึงอวัยวะเข้าหาตัวมันและเมื่อมันคลายมันก็จะปล่อยอวัยวะออกห่างจากตัวมัน แต่กล้ามเนื้อตามีความซ้อนกว่าอวัยวะอื่นคือ มีกล้ามเนื้อบางตัวที่ไม่ได้ยึดกับอวัยวะแบบตรงๆ แต่กลับยึดในแนวเฉียง บางมัดกว่าจะยึดได้ก็ต้องวิ่งลดห่วง (trochlea) ก่อนถึงจะลงมายึด (ท่าเยอะ) ซึ่งความท่าเยอะนี้เองทำให้เกิดการเคลื่อนที่แบบหมุน (torsion) ขึ้นมา ดังนั้นในกล้ามเนื้อตาหนึ่งๆ อาจจะมีฟังก็ชั่นมากกว่าหนึ่งอย่าง
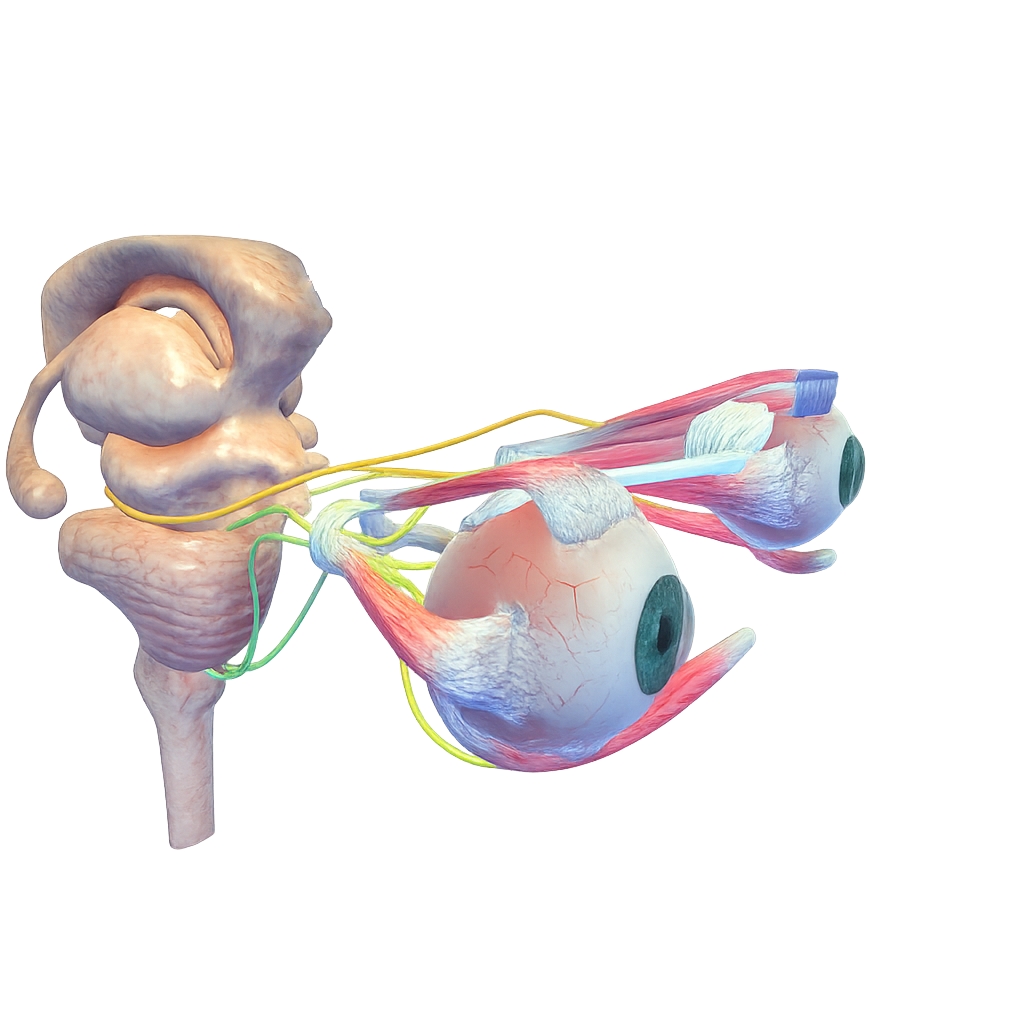
ความรู้พื้นฐานต่อมาคือ แต่ละมัดนั้น มีหน้าที่หลักอย่างไร (primary action) หน้าที่รอง (secondary action) อย่างไร และ หน้าที่น้อยสุด (tertiary action) คืออะไร และ อะไรที่ไม่ใช่หน้าที่ นอกจากนี้จะต้องรู้ว่า แต่ละมัดนั้นทำอะไรเก่งที่สุด (strongest position) เวลาอยากจะรู้ว่ามันล้าหรือเปล่าเราจะได้แกล้งมันแรงๆในตำแหน่งที่มันถนัด ถ้ามันทำไม่ได้ก็แสดงว่ามันทำงานไม่ดี ส่วนจะตั้งคำถามว่า “ทำไมจึงไม่มีแรง” เดี๋ยวค่อยมาว่ากันทีหลังตอนท้ายบทความ ทั้งนี้ก็เพื่อให้เราสามารถจำแนกแยกแยะว่า “เมื่อการเคลื่อนที่ของดวงตาเกิดอาการติดขัด(limit) อะไรเกี่ยว อะไรไม่เกี่ยว” เรียกว่า Differenciate โรคนั่นหล่ะ
3. กล้ามเนื้อรอบๆดวงตาทั้ง 6 มัด ( 6 extraocular muscles)
ดวงตาแต่ละข้างของเรามีกล้ามเนื้อตาอยู่รอบๆ 6 มัด ซึ่งทำงานสอดประสานกัน (coordination) เพื่อบังคับการเคลื่อนที่ของดวงตาไปยังตำแหน่งต่างๆ ได้อย่างราบเรียบ ถูกต้อง แม่นยำ และประสานกันได้อย่างสนิทกับตาอีกข้าง เพื่อให้เกิดการรวมภาพจากทั้งสองตาให้เป็นภาพๆเดียว หรือที่เรียกว่า single and binocular vision นั่นเอง
ซึ่งกล้ามเนื้อทั้ง 6 มัด มี 4 มัดที่เป็นกล้ามเนื้อที่มีจุดยึดระหว่างลูกตากับกระโหลกแบบตรงๆ ก็คือกล้ามเนื้อ Rectus ได้แก่
Medial rectus (MR) : ทำหน้าที่ดึงดวงตาเข้าหาจมูก (nasally)
Lateral Rectus (LR) : ทำหน้าที่ดึงดวงตาออกไปทางฝั่งหู (temporally)
Superior Rectus (SR) : ทำหน้าที่ดึงดวงตาขึ้นด้านบน (supra)
Inferior Rectus (IR) : ทำหน้าที่ดึงดวงตาลงล่าง (infra)
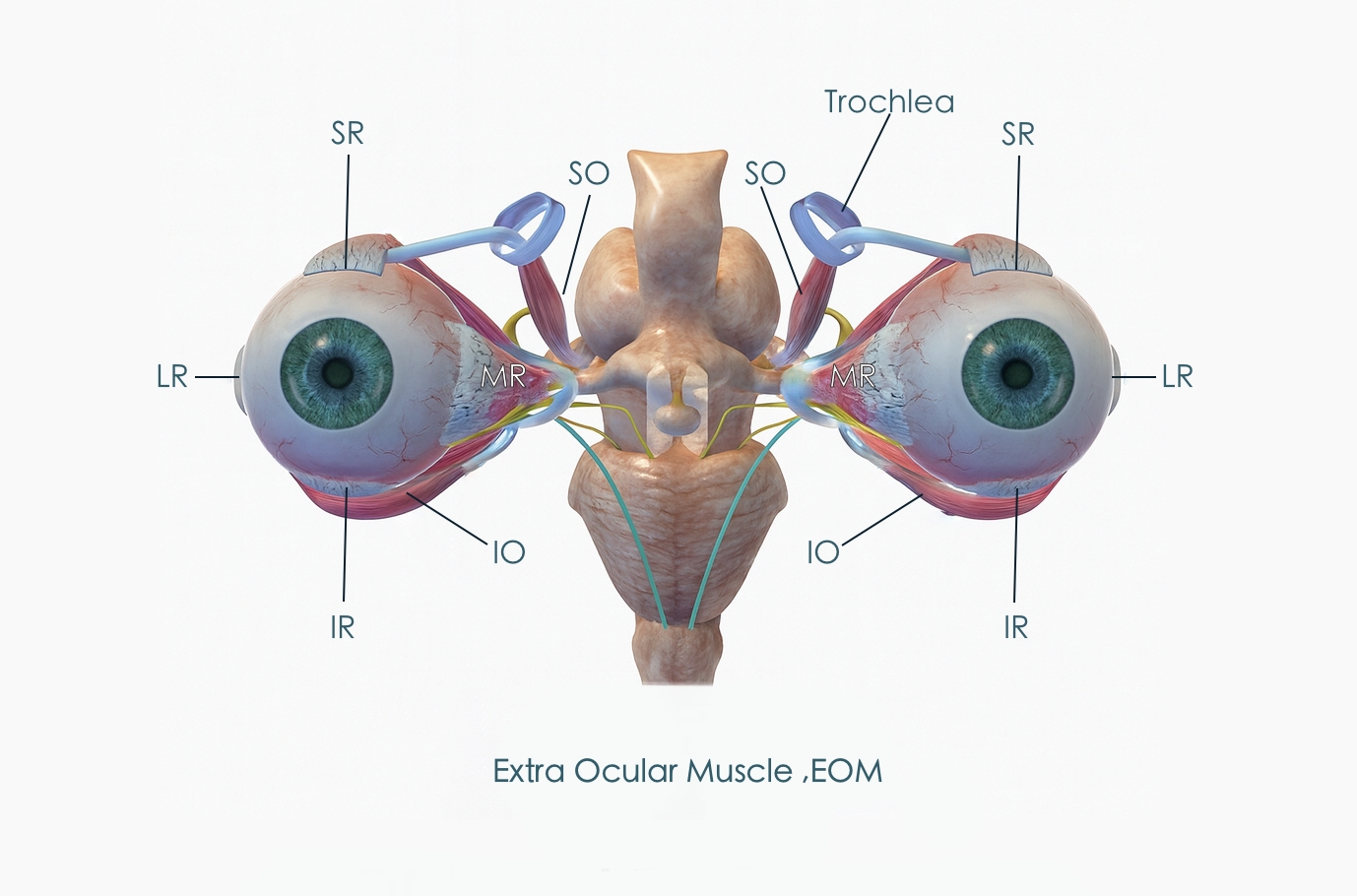
ดังนั้นกล้ามเนื้อแต่ละมัด มีหน้าที่หลักตามตารางที่แนบมานี้
|
Muscle |
Best Action In |
Primary Action |
|
Superior Rectus (SR) |
Abduction |
Elevation |
|
Inferior Rectus (IR) |
Abduction |
Depression |
|
Superior Oblique (SO) |
Adduction |
Depression & intorsion |
|
Inferior Oblique (IO) |
Adduction |
Elevation & extorsion |
|
Medial Rectus (MR) |
— |
Adduction |
|
Lateral Rectus (LR) |
— |
Abduction |
แต่ก็อย่าไปท่องจำอย่างเดียว ให้ฝึกลองจินตนาการภาพ ด้วยการหยิบลูกบอลมาแล้วก็เอามือตัวเองนี่แหล่ะทำหน้าที่เป็นกล้ามเนื้อตา เอาไปแปะตามจุดต่างๆบนลูกบอล ซึ่งเราจินตนาการว่ามันคือลูกตา แล้วลองดึงมือเข้าหาตัว ซึ่งก็เหมือนกับการหดของกล้ามเนื้อตา เราก็จะเห็นว่าเมื่อเราดึงมือเขาหาตัว ลูกบอลก็จะมีการเคลื่อนที่ สรุปคือเราต้องรู้กายวิภาคศาสตร์ของดวงตา รู้จุดยึดของกล้ามเนื้อตา เราก็จะรู้ว่ามันจะเคลื่อนที่ยังไง (ไปลองฝึกๆเล่นดู อย่าไปก้มหน้าก้มตาท่อง เพราะมันจะจำได้แค่ตอนท่องก่อนสอบ สุดท้ายก็จะลืม พอลืมก็จะไม่ทำ พอไม่ทำก็ไม่แก้ พอไม่ได้แก้คุณค่าก็ไม่เกิด พอคุณค่าไม่เกิดคนก็ไม่่ให้ค่า พอคนไม่ให้ค่าก็เริ่มเข้าสู่ โปรโมชั่นราคา เพราะถึงแม้ไม่ได้มีค่าอะไร คนทั่วไปก็ยังเห็นค่าแก่ของถูกเสมอ เว้นเสียแต่เขามีปัญญาพอที่จะแยกแยะได้ว่า ราคาถูกแต่มีพิษ กินหรือใช้แล้วทำให้สุขภาพแย่ ไม่ใช่ของน่าพิศมัย)
STEP 2 : Gaze Position and Testing
เมื่อเข้าใจชื่อเรียกของการเคลื่อนที่ของตาในแต่ละแบบ เข้าใจว่ากล้ามเนื้อตามีกี่มัด แต่ละมัดทำหน้าที่หลักคืออะไร ถัดมาก็คือทำความเข้าใจการกวาดตาและการทดสอบการกวาดของตา
ขณะที่เราทำการตรวจการเคลื่อนที่ของดวงตาให้กับคนไข้ด้วยการให้คนไข้มองตามเป้า (อาจจะเป็นไฟฉายหรือเป้าล่ออะไรก็ตาม) ตาทั้งสองข้างก็จะขมวดเข้าหากันและโฟกัสไปที่เป้าที่เราให้คนไข้มองตามและเมื่อเราเคลื่อนเป้าไปยังตำแหน่งต่างๆ เราก็จะเห็นว่าดวงตาของคนไข้ทั้งสองข้างนั้นวิ่งเกาะตามเป้าที่มีการเคลื่อนไหว ซึ่งสิ่งที่เราสังเกตเห็นก็คือ “ดวงตามีการเคลื่อนที่” แต่สิ่งที่เกิดขึ้นภายในก็คือ มีกล้ามเนื้อตา 12 มัด (ข้างละ 6 มัด) กำลังสอดประสานการทำงานร่วมกันอย่างขมักเขม้นในหน้าที่ของตน ราวกับวงออเคสตราวงใหญ่ ที่บรรเลงเพลงตามหน้าที่ของตัวเอง ต่างคนต่างทำหน้าที่ของตัวเองให้ดี และ ต้องเข้าจังหวะกับคนข้างๆ มีผ่อนหนักผ่อนเบา เหมือนเล่นชักเย่อ คนหนึ่งดึงอีกคนผ่อน ต่างกันที่ต้องไม่่มีใครชนะ เพราะถ้าชนะเมื่อไหร่ ตาก็จะเหล่
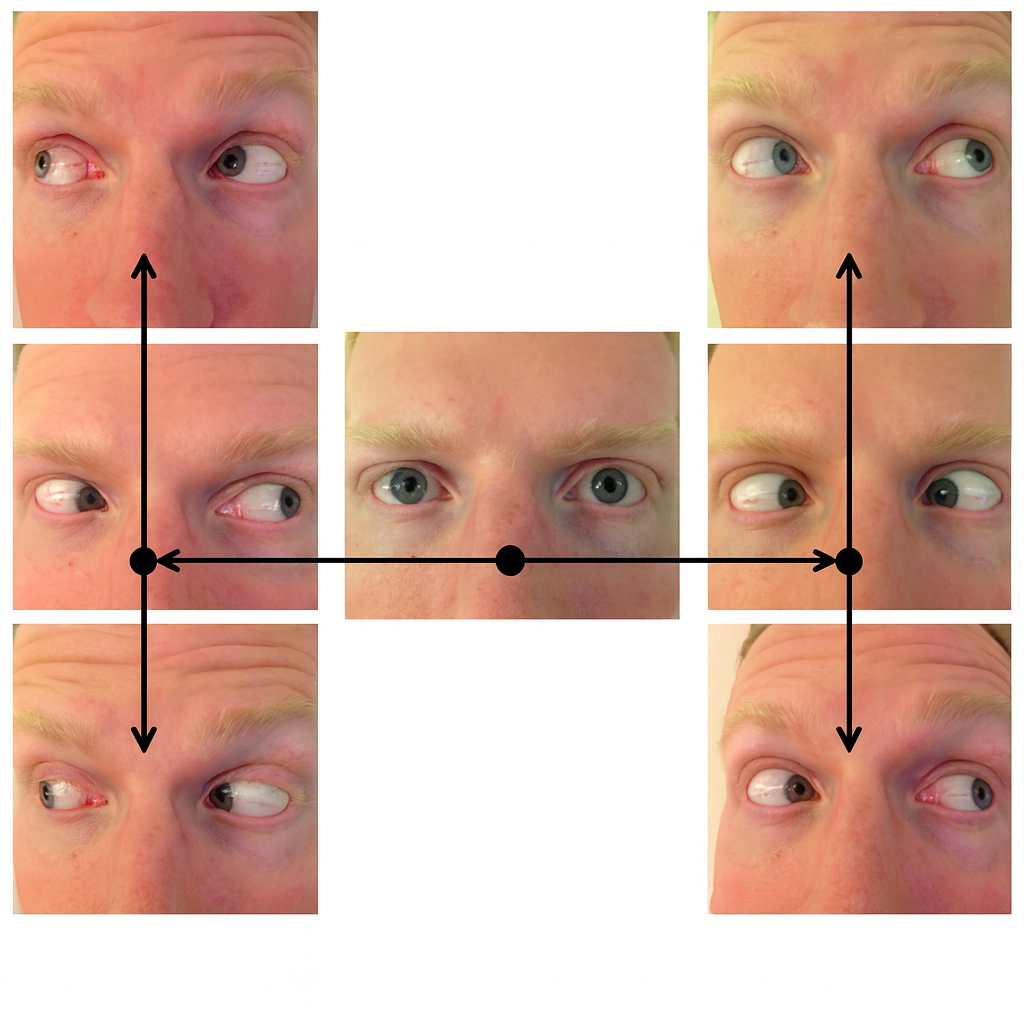
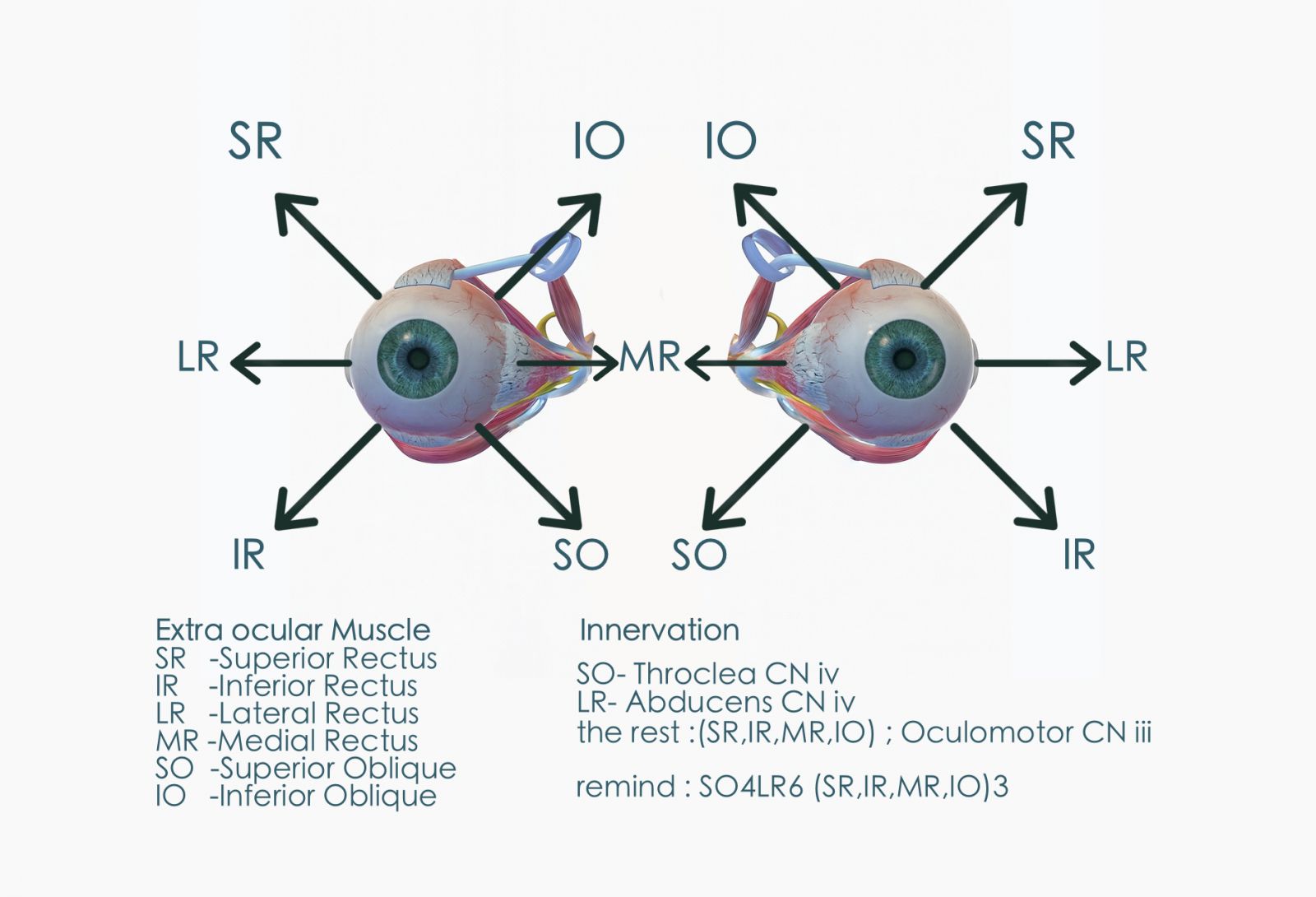
การตรวจนี้เราเรียกกว่า “version test” ซึ่งเราจะเคลื่อนเป้ามองเป็นรูปตัว “H-pattern” เพื่อดูขีดจำกัด (limit) ของกล้ามเนื้อแต่ละมัดว่าไปได้สุดหน้าที่ของตนหรือไม่ (มีใครอู้หรือไม่) โดยทั่วไปเราจะดูว่า การเคลื่อนที่ราบเรียบหรือไม่ (smooth) , เกาะเป้าได้แม่นยำหรือไม่ (Accuracy) , ไปได้สุดขีดจำกัดหรือไม่ (full) และ เมื่อเราแกล้งดึงให้เกินขีดจำกัดคนไข้ทำได้หรือไม่ (extention) ถ้าผลตรวจออกมาดี เราก็บันทึกว่า SAFE (ซึ่งเป็นคำย่อด้านบนนั่นหล่ะ) แต่ถ้าผิดปกติอะไร ก็โน้ตลงไป
แต่อย่างที่บอกไปข้างต้นว่า เวลาทำ version เราทำพร้อมกันทั้งสองตา ดังนั้น ในตำแหน่งหนึ่งๆ เราต้องดูพร้อมๆกันทั้งสองตา และ ในแต่ละตำแหน่ง กล้ามเนื้อตาแต่ละมัดของแต่ละตาจะใช้กล้ามเนื้อตาหลักคนละตัวกัน ตัวอย่างเช่น
เมื่อเรา..
-ให้คนไข้ มองไป ซ้าย/บน (ของคนไข้) : คนไข้จะใช้กล้ามเนื้อ SR ของตาซ้าย และ IO ของตาขวาเป็นกล้ามเนื้อตาหลักในการมองไปยังตำแหน่งนั้น
-ให้คนไข้ มองไปยังตำแหน่ง ขวา+ล่าง (ของคนไข้) : คนใช้กล้ามเนื้อ IR ของตาขวาและ SO ของตาซ้าย
อย่างนี้เป็นต้น
ดูรูปบนประกอบ....แล้วฝึกจำและทำความเข้าใจในหัว ให้เห็นว่าเกิดอะไรขึ้นขณะที่เรามองไปยังตำแหน่งต่างๆ โดยฝึกคิดจากตาเรานี่แหล่ะ แต่เดี๋ยวค่อยๆ อ่านไปเรื่อยๆ ผมคิดว่าเราน่าจะหาวิธีจำได้เอง
Step 3 : version , duction และ vergence
มีอีก 3 คำที่ต้องทำความเข้าใจในการเรียน ocular motility คือ
Version : เป็นการเคลื่อนที่ไปด้วยกันของดวงตาทั้งสองข้างไปยังตำแหน่งต่างๆ
Duction : เราสนใจการเคลื่อนที่ของดวงตาเฉพาะข้างใดข้างหนึ่ง
Vergence : เป็นการเคลื่อนที่ของตาทั้งสองข้างในทิศตรงกันข้าม เช่นลู่เข้าหากัน ( convergence) ถ่างออกจากกัน (divergence)
ทั้ง 3 เรื่องนี้ ก็เพื่อให้เรารู้ว่าจะทดสอบการเคลื่อนที่ของดวงตาทั้งแบบทีละตา (monocular) และ ทดสอบพร้อมกันทั้งสองตา (binocular)
Step 4 Explanation
ฝึกอธิบายว่าการเคลื่อนที่ของดวงตาของคนไข้ จากผลตรวจนั้น เป็นอย่างไร เช่น
-ทำขาดหรือทำเกิน (Undereaction/ overaction) ,
-ทำติดๆขัดๆ ในตำแหน่งไหน (Limitation in a gaze direction) ,
-ภาพซ้อนในตำแหน่งไหน ตำแหน่งไหนดีขึ้น ตำแหน่งไหนแย่ลง (Diplopia: where it worsens, when it resolves)
-ลักษณะตำแหน่งของศีรษะ : ตะแคงคอเอียง ชอบก้มหน้า ชอบเงยหน้า (head posture)
Step 5 : Clinical Application
ปัญหาที่เกี่ยวข้องกับกล้ามเนื้อตาในทางคลินิกนั้น มักจะเกี่ยวข้องกับเส้นประสาทสมองคู่ที่ 2 ,4 ,6 ( Cranial nerve palsies (CN III, IV, VI))
-การตรวจ Version
-การทำ Park-3-step
-โรคที่เกี่ยวข้องเช่น
Duane syndrome
Brown Syndrome
Thyroid eye disease
เมื่อเห็นภาพรวมทั้งหมดที่จำเป็นต้องรู้เกี่ยวกับการตรวจกล้ามเนื้อตา ต่อไปเราจะลงในรายละเอียดของกล้ามเนื้อตาแต่ละมัด
The Six Extra-ocular Muscles
1.Medial Rectus (MR)
: เป็นกล้ามเนื้อตาที่ยึดกับลูกตาฝั่งจมูก (nasally)
Primary Action : Adduction ( ดึงลูกตาเข้าหาจมูก)
Best test : ตำแหน่งตาตรง (primary gaze)
Innervation : Cranial nerve III (Oculomotor)
2.Lateral Rectus (LR)
- Primary Action: Abduction (ดึงตาอออกไปหาฝั่งขมับ)
- Secondary Action: None (LR มีหน้าที่เดียวคือดึงตาออก)
- Tertiary Action: None (ไม่มี)
- Best tested : In primary position (ศรีษะตรง → ให้คนไข้เหลือบตาออกฝั่งหู)
- Innervation: CN VI (Abducens)
- Simple rule: LR = pure abduction ,No torsion, no elevation/depression.
สรุป
|
กล้ามเนื้อ |
ตาเคลื่อนที่ |
ถามคนไข้ |
|
Medial Rectus |
Adduction |
มองไปทางจมูก |
|
Lateral Rectus |
Abduction |
มองหนีห่างจากจมูก |
3. Superior Rectus (SR)
- Primary Action: Elevation (ดึงตาขึ้น)
- Secondary : Intorsion, adduction (หมุนตาเข้าหาจมูก + ดึงตาเข้าหาจมูก)
- Best tested : Abducted ( ดึงตาเข้าหาฝั่งหู)
- Innervation: CN III (Oculomotor) ( ประสาทสมองคู่ที่ 3)
สรุป
Muscle |
Movement |
Best Tested In |
|
Medial Rectus |
Adduction |
Straight inward |
|
Lateral Rectus |
Abduction |
Straight outward |
|
Superior Rectus |
Elevation |
In abduction |
4.Inferior Rectus (IR)
- Primary Action: Depression (เหลือบตาลงล่าง)
- Secondary Actions: Extorsion (หมุนตาออก, adduction (ดึงตาเข้าหาจมูก)
- Best tested when the eye is: Abducted (ตำแหน่งดีที่จะตรวจคือ ดึงตาหนีจมูก)
- Innervation: Cranial Nerve III (Oculomotor) (เส้นประสาทสมองคู่ที่ 3)
Left gaze = left eye is abducted
Down = testing depression
สรุป
Muscle |
Main Action |
Test in... |
|
Medial Rectus |
Adduction |
Inward (nasally) |
|
Lateral Rectus |
Abduction |
Outward (temporally) |
|
Superior Rectus |
Elevation |
Up & out (abduction) |
|
Inferior Rectus |
Depression |
Down & out (abduction) |
5. Superior Oblique (SO)
กล้ามเนื้อตาที่จัดว่ามีความซับซ้อนมากที่สุดก็คือ Superior Oblique (SO) ที่เป็นอย่างนั้นก็เนื่องจากว่า กล้ามเนื้อตามัดนี้มีความยาวเป็นพิเศษและมีการวางตัวที่พิเศษคือการวิ่งลอดห่วง (trochlear) ก่อนที่จะยึดกับตาขาวในแนวเฉียง (ดูภาพประกอบ) นอกจากนี้เขายังมีเส้นประสาทที่เฉพาะของตัวเองที่มีความยาวเป็นพิเศษ เมื่อได้รับอุบัติเหตุหรือกระทบกระเทือนแรงๆก็ทำให้เกิดการบาดเจ็บได้ง่าย และ ด้วยความซับซ้อนดังกล่าว จึงทำให้หน้าที่ก็มีความซับซ้อนเช่นกัน ได้แก่
- Primary Action: Intorsion (หมุนตาเข้าหาจมูก)
- Secondary Action: Depression (เหลือบตาลงต่ำ)
- Tertiary Action: Abduction (เหลือบตาออก)
- Best tested when the eye is: Adducted
- Innervation: CN IV (Trochlear nerve) (เส้นประสาทสมองที่มาเลี้ยงคือ ประสาทสมองคู่ที่ 4)
สรุปก็คือ : ในการทำสอบ Superior Oblique เราจะต้องให้คนไข้เหลือบเข้าหาจมูก (abbduction) จากนั้นให้มองลงต่ำ (depression) เพื่อแยกการทำงานของ SO ออกจาก IR
|
Muscle |
Main Action in Adduction |
Gaze Direction to Test |
|
Superior Oblique |
Depression |
Down & in |
6.Inferior Oblique (IO)
- Primary Action: Extorsion (หมุนตาออก)
- Secondary Action: Elevation (ยกตาขึ้น)
- Tertiary Action: Abduction (ดึงตาออกไปทางหู)
- Best tested when eye is: Adducted
- Innervation: CN III (Oculomotor)
สรุป
Eye Position |
Tests... |
|
Down + in |
Superior Oblique |
|
Up + in |
Inferior Oblique |
ทั้งหมดนี้ ถ้าจะให้ง่ายต่อการจำ ก็ให้ดูจากภาพที่แนบเข้ามานี้ และ ถ้าไม่มีภาพ ก็ให้จำเป็นกลุ่มกล้ามเนื้อต่อไปนี้ว่า
- มัด pure adduction = Medial Rectus ,MR
- มัด Pure abduction = Lateral Rectus ,LR
- กลุ่ม Adduction : IO (elevate) /SO (depress)
- กลุ่ม Abduciton : SR (elevate) /IR (depress)
จำเป็นภาพ

ดังนั้นเมื่อเราเข้าใจทั้งหมดนี้แล้วต่อไปเราจะเข้าใจการทำ Parks 3 Step ในคนไข้ที่มีภาพซ้อนเกิดขึ้นในแนวดิ่งและมีอาการคอเอียง (diplopia+head tilt) โดยเทคนิคนี้จะใช้เมื่อเจอคนไข้ที่มีภาพซ้อนในแนวดิ่ง ซึ่งขึ้นตอนการตรวจจะประกอบไปด้วย 3 ขึ้นตอนคือ
The Parks 3 Step
1.ตาข้างไหนเป็นข้างที่เหล่ลอยขึ้น ( hypertropic in primary gaze)
2.อาการแย่ลงเมื่อเหลือบตาไปทางขวาหรือซ้าย (woses in left or right gaze)
3.อาการแย่ลงเมื่อเอียงคอไปทางขวาหรือซ้าย ( worse in left or right head tilt)
สิ่งที่เราจะต้องคิดก็คือว่า “เกิดอะไรขึ้นกับลูกตาเราขณะที่เราทดสอบการเคลื่อนที่ของตาในแต่ละสเตป”
Step 1 : Which eye is hypertropic in primary position?
ในขั้นตอนแรกนี้ เราจะตรวจดูว่าขณะที่คนไข้มองตรง คนไข้มีตาข้างไหนที่เหล่ลอยขึ้น (ด้วยการตรวจตามเทคนิคต่างๆ เช่น Maddox rod , Vongrafe’s tecnique หรือ cover test เป็นต้น) ซึ่งขั้นตอนนี้จะเป็นการประเมินคร่าวๆได้ครึ่งหนึ่งแล้วว่า ตาข้างไหนน่าจะมีปัญหากล้ามเนื้อตาอ่อนแรง เนื่องจากว่าถ้ามีตาเหล่ลอยขึ้นในข้างใดข้างหนึ่ง แสดงว่ามีกล้ามเนื้อที่เกี่ยวข้องกับปัญหานี้อยู่ 4 มัด (ข้างละ 2 มัด)

เช่น ถ้าตาขวามีตาเหล่ลอย ( right hypertropia) จะเกิดขึ้นได้จาก 2 สาเหตุคือ
1.กล้ามเนื้อตาที่ดึงตาขวาลงนั้นอ่อนแรง (Depressor of right eye is weak) ทำให้ตาขวาไม่สามารถถูกดึงลงมาได้ มันจึงลอยขึ้นไป
ดังนั้น Right eye depressor ก็คือ Right inferior rectus (R-IR) และ Right Superior Oblique (R-SO) หรือ ถ้าเสียทั้งคู่ ก็จะลอยขึ้นเช่นกัน
2.กล้ามเนื้อที่ทำหน้าที่ยกตาซ้ายขึ้นนั้นอ่อนแรง (elevator of the left eye is weak) ทำให้ตาซ้ายยกตัวไม่มันจึงตกลงมาเป็น left hypotropia
ดังนั้น left elevators คือ Left Superior rectus (L-SR) และ Left Inferior Oblique (IO)
ถ้ามัดใดมัดหนึ่ง weak ตาจะตกลง (hypo) ทำให้ตาอีกข้างดูลอยขึ้นเป็น hypertropia
ดังนั้นกรณีตัวอย่าง righ hypertropia กล้ามเนื้อที่เป็นไปได้ ได้แก่
1.Weak right depressor : Right IR ,Right SO (suspect)
2.weak left elevator : Left SR, Left IO (suspect)
อย่างนี้เป็นต้น
Step 2 : Is hypertropia worse in right or left gaze?
ขั้นตอนถัดมา เราจะให้คนไข้เหลือบตาไปทางซ้ายและขวา เพื่อดูว่าขณะที่คนไข้เหลือบตาไปข้างไหนที่ทำให้ปัญหาภาพซ้อนนั้นเป็นมากขึ้น ทั้งนี้ก็เพื่อที่จะดูว่า ปัญหานั้นอยู่ที่คู่ของ rectus หรือ คู่ของ Oblique เนื่องจากขั้นตอนนี้เราจะดูการทำงานของกล้ามเนื้อตาที่คุม Adduction (Oblique:SO/IO) และ Abduction (Rectus : SR/IR)
ถ้าตาไหนกำลังถูก Abduct แสดงว่า Rectus (SR/IR) เป็นกล้ามเนื้อหลักในการดึงตาให้ยกหรือกด (elevators(SR)/ Depressors(IR))
ถ้าตาไหนกำลังถูก Adduct แสดงว่า Oblique (SO/IO) เป็นกล้ามเนื้อหลักในการดึงตาให้ depressors(SO)/Elevators(IO)
ดังนั้นจาก step 1 คนไข้มี Righ-Hyperopia ซึ่งเราได้ scope ไปแล้วว่า มีกล้ามเนื้อ 4 มัดใดบ้างที่เกี่ยวข้อง step 2 เราดูว่าเหลือบทิศไหนปัญหามากขึ้นเพื่อ scope ให้เหลือ 2 มัด
ถ้าเหลือบขวาแล้วแย่ลง...(wose in right gaze) → Right gaze = R eye abducted, L eye adducted
ตาไหนที่บังคับลูกตาขึ้นลงแนวดิ่ง?
R eye (abducted): R SR + R IR
L eye (adducted): L IO + L SO
จาก Step 1 เราจึงคาดได้ว่า...
ในการเหลือบไปทางขวา (right gaze) : R-IR กดตาลง (depressor) และ L-IO ยกตาขึ้น(elevator) ดังนั้น ถ้าแย่ลงเมื่อเหลือบไปทางขวา กล้ามเนื้อที่น่าจะมีปัญหาก็คือ R-IR และ L-IO
ถ้าเหลือบซ้ายแล้วแย่ลง...(wose in left gaze) → Left gaze = L eye abducted, R eye adducted
ตาไหนที่บังคับลูกตาขึ้นลงแนวดิ่ง ?
L eye (abducted): L SR + L IR
R eye (adducted): R IO + R SO
ในการเหลือบตาไปทางซ้าย (left gaze) : L-SR ดึงตาขึ้น (elevator) และ R-SO กดตาลง (depressor) ดังนั้นถ้าแย่ลงเมื่อเหลือบมาทางซ้าย กล้ามเนื้อตาที่น่าจะมีปัญหาอ่อนแรงก็คือ R-SO และ L-SR
สรุป ถ้าคนไข้ Right Hypertropia
- แย่ลงเมื่อเหลือบไปทางขวา → R-IR or L-IO (suspect)
- แย่ลงเมื่อเหลือบไปทางซ้าย → R-SO or L-SR (suspect)
Step 3 : Is hypertropia worse with head tilt to right or left?
เอียงคอไปทางไหนแล้วอาการแย่ลง ในขั้นตอนนี้เราจะให้คนไข้เอียงคอไปหาไหล่ ว่าเอียงไปทางไหนแล้วภาพซ้อนเป็นมากขึ้น ซึ่งในขึ้นตอนนี้สิ่งที่เกิดขึ้นกับดวงตาของเราก็คือ “มีการหมุน” ของดวงตาเกิดขึ้น เพื่อชดเชยกับการเอียงคอของเรา เพื่อให้ตายังสามารถล๊อคเป้าที่กำลังมองได้อยู่ ซึ่งการหมุนก็จะมีทั้งการหมุนเข้า (intortion) และ หมุนออก (extortion) ผลก็คือ กล้ามเนื้อที่ทำหน้าที่หมุนหลักก็คือกล้ามเนื้อ Oblique ( Superior Oblique / Inferior Oblique ) และ ถ้ามัดไหนทำไม่ได้ ก็จะทำให้ hypertropia นั้นแสดงอาการมากขึ้น
ถ้า hypertropia เป็นมากขึ้นเมื่อเอียงไปทางขวา (right tilt) ก็แสดงว่า R-SO ( right intortor) หรือ L-IO (left extortor) มีอาการ Weak
ถ้า hypertropia เป็นมากขึ้นเมื่อเอียงคอไปทางซ้าย (left tilt) ก็แสดงว่า L-SO (left intortor) หรือ R-IO (right Extortor) มีอาการ Weak
ดังนั้น ทั้ง 3 สเตปทั้งหมด เราจะเห็นว่า
Step 1 เราสโคปกล้ามเนื้อตาตัวปัญหาออกมาได้ 4 มัด
Step 2 เราสโคปแคบลงไปอีกเหลือ 2 มัด
Step 3 เราชี้ได้เลยว่า กล้ามเนื้อมัดไหนมีปัญหา
Case Study 1 : ถามว่ากล้ามเนื้อใดอ่อนแรง ถ้าผลตรวจเป็นดังนี้
1.คนไข้มีตาขวาเหล่ลอย ( right hypertropia)
2.เหลือบตาไปทางซ้ายแล้วอาการแย่ลง (worse in left gaze)
3.เอียงคอไปทางขวาแล้วอาการแย่ลง (worse in ritght head tilt)
ตอบ Right Superior Oblique (R SO) palsy (suspect)
Analysis:
1.Right eye hypertropia : การที่ตาขวาเหล่ลอยนั้นเกิดได้ทั้งจากกล้ามเนื้อตาที่ทำหน้าที่ดึงขึ้น (elevator) หรือ กล้ามเนื้อตาที่ดึงตาลง (depressor) นั้นมีปัญหา ดังนั้น กล้ามเนื้อที่เป็นไปได้ ได้แก่
-Weak right depressor : Right IR ,Right SO (ขวาไม่มีแรงดึงลงล่าง)
-weak left elevator : Left SR, Left IO (ซ้ายไม่มีแรงยกขึ้น)
2.worse in left gaze : ความหมายก็คือ กล้ามเนื้อ(ที่่ว่า)ได้รับผลกระทบมากขึ้นเมื่อถูกกระตุ้นให้มองไปทางซ้าย จากความรู้ข้างต้นว่า..
Left gaze = L eye abducted, R eye adducted
ตาไหนที่บังคับลูกตาขึ้นลงแนวดิ่ง ?
L eye (abducted): L SR + L IR
R eye (adducted): R IO + R SO
ในการเหลือบตาไปทางซ้าย (left gaze) : L-SR ดึงตาขึ้น (elevator) และ R-SO กดตาลง (depressor) ดังนั้นถ้าแย่ลงเมื่อเหลือบมาทางซ้าย กล้ามเนื้อตาที่น่าจะมีปัญหาอ่อนแรงก็คือ R-SO และ L-SR
3.worse with right head tilt : ขณะที่เราเอียงคอไปทางขวาลูกตาจะมีการบิดตัว โดยตาขวาจะมีการหมุนแบบ intortion (หมุนเข้าหาจมูก) แต่กรณีนี้คือเอียงขวาแล้วแย่ลง นั่นหมายความว่า ความสามารถในการ intortion ไม่ค่อยดี ซึ่งบ่งชี้ว่า R-SO มีปัญหา
ดังนั้นเคสนี้ วิเคราะห์ว่า Right Superior Oblique อ่อนแรง
ตอบ R-SO palsy (suspect)
ขยายความ
Right-SO มีหน้าที่หลักคือ “ดึงตาลง” (depression) เมื่อตามีการเคลื่อนที่เข้าหาจมูก (abbuction) ซึ่งกรณีตาขวานี้เรากระตุ้น adduction ด้วยการให้คนไข้เหลือบตาไปทางซ้าย
SO ยังมีหน้าที่ทำให้ตามีการหมุนเข้าหาจมูก (intort) ดังนั้นการเอียงคอไปทางขวาก็จะเป็นการกระตุ้น intortion ของตาขวาเมื่อที่จะคงตำแหน่งตาเพื่อชดเชยการเอียงของหัว ( maintain aligment of the eye)
ดังนั้น ถ้า SO เกิดอ่อนแรงขึ้นมา ก็จะทำให้ความสามารถในการ “ดึงตาลงและบิดเข้า” (depression+intort) นั้นมีปัญหา ผลก็คือความเป็น hypertropia ก็จะยิ่งสร้างปัญหามากขึ้นในตำแหน่งดังกล่าว
Case Study 2
คนไข้ ภาพซ้อนเกิดขึ้นในแนวดิ่ง (vertical diplopia) ร่วมกับมีอาการคอเอียง (head tilt) และ ตรวจ park 3 step ได้ผลดังนี้
1.ตาซ้ายเหล่ขึ้น (left hypertropia)
2.เหลือบไปทางซ้ายแล้วซ้อนมากขึ้น (worse in left gaze)
3.เอียงคอไปทางซ้ายแล้วอาการซ้อนมากขึ้น (worse in left head tilt)
ถามว่า กล้ามเนื้อตาใดมีปัญหา
ตอบ Right Inferior Oblique (R IO) palsy
Analysis
Step 1 : Left eye hypertropia → มีปัญหาที่ตาข้างซ้ายในการควบคุมกล้ามเนื้อตา ทำให้การ alignment ของตาซ้ายไม่ดี เกิดเป็น hypertropia ดังกล่าว
จาก step 1 : left- hypertropia กล้ามเนื้อที่เป็นไปได้ ได้แก่
1.Weak left depressor : L-IR , L-SO (ตาซ้ายกดไม่ลง เลยลอยสูง)
2.weak right elevator : R-SR, R-IO (ตาขวายกไม่ขึ้น เลยดูเหมือนตาซ้ายสูงกว่า)
ดังนั้น ผู้ต้องสงสัยในสเตปแรกนี้คือ L-IR, L-SO, R-SR, R-IO
Step 2 : Worse in left gaze → ความหมายก็คือ กล้ามเนื้อ(ที่่ว่า)ได้รับผลกระทบมากขึ้นเมื่อถูกกระตุ้นให้มองไปทางซ้าย จากความรู้ข้างต้นว่า..
Left gaze = L eye abducted, R eye adducted
ตาไหนที่บังคับลูกตาขึ้นลงแนวดิ่ง
L eye (abducted): L SR + L IR
R eye (adducted): R IO + R SO
ในการเหลือบตาไปทางซ้าย (left gaze) : L-IR กดตาลง (depressor) และ R-IO ยกตาขึ้น (elevator) ดังนั้นถ้าแย่ลงเมื่อเหลือบมาทางซ้าย กล้ามเนื้อตาที่น่าจะมีปัญหาอ่อนแรงก็คือ L-IR และ R-IO
ดังนั้นผู้ต้องสงสัยในขั้นตอนที่สองนี้คือ L-IR และ R-IO
Step 3 : Worse with left head tilt → ขณะที่เราเอียงคอไปทางซ้ายลูกตาจะมีการบิดตัว โดยตาซ้ายจะมีการหมุนแบบ intortion (หมุนเข้าหาจมูกด้วย LSO) ส่วนตาขวาจะมีการหมุนออก extortion (หมุนออกด้วย R-IO) แต่จากสเตปที่สอง เราสโคปเหลือเพียง L-IR และ R-IO ดังนั้นคำตอบสำหรับเคสนี้คือ Right Inferior Oblique (R IO) palsy
Note : ขณะที่มีการเอียงคอแล้วอาการแย่ลงนั้น ปัญหาเกิดขึ้นได้ทั้งกับ intortion (SO) หรือไม่ก็ extortion (IO) แต่ parks 3 step จะมาดูเพียงขั้นตอนสุดท้ายไม่ได้ แต่จะต้องผ่านการกรองตัดเอากล้ามเนื้อที่ไม่เกี่ยวข้องออกในแต่ละสเตป จนถึงขึ้นตอนสุดท้ายก็จะเหลือกล้ามเนื้อตัวปัญหาเดียวที่เหลืออยู่
Case 3 :
คนไข้มาด้วยอาการ vertical diplopia มองลงต่ำลำบาก ทำให้การอื่นหนังสือหรือเดินลงบันไดนั้นลำบากมาก และ ผลการตรวจทางคลินิกเป็นดังนี้ และ มีลักษณะคอเอียงไปทางซ้าย
- Hypertropia of the right eye in primary gaze
- Hypertropia worsens on left gaze
- Hypertropia worsens with right head tilt
- Patient has a slight head tilt to the left to compensate
Analysis
Step 1 : Which muscles could cause R hypertropia?
R hypertropia =เป็นไปได้จาก...
-Weak R depressors = R-IR, R-SO
-Weak L elevators = L-SR, L-IO
ดังนั้นกล้ามเนื้อ 4 มัดที่เข้ารอบ = R-IR, R-SO, L-SR, L-IO
Step 2: Worse in left gaze
In left gaze:
L eye abducted → L-SR & L-IR (ที่บังคับลูกตาให้เคลื่อนที่ในแนวดิ่ง)
R eye adducted → R-IO & R-SO (ที่บังคับลูกตาให้เคลื่อนที่ในแนวดิ่ง)
จากตัวเลือกstep 1 กล้ามเนื้อที่เกี่ยวข้อง (ขวาที่กด/ซ้ายที่ยกมีปัญหา) ที่เป็นไปได้คือ R-SO & L-SR
กล้ามเนื้อ 2 มัดที่เข้ารอบ = R-SO or L-SR
Step 3: Worse on right head tilt
Right head tilt สิ่งที่เกิดขึ้นกับกล้ามเนื้อคือ
R eye should intort (R-SO + R-SR)
L eye should extort (L-IO + L-IR)
ถ้า R-SO weak → ตา intort ไม่ดี → hypertropia แย่ลง
ถ้า L-SR weak →จะ ไม่ได้เกี่ยวข้องกับการดีขึ้นหรือแย่ลงของอาการเมื่อมีการเอียงคอ
ดังนั้นสรุปได้ว่า Right Superior Oblique (R SO) palsy เพราะเอียงคอแล้วแย่ลง
Note อาการเอียงคอในคนไข้ตาเหล่ลอยนั้น มุมเอียงจะตรงข้ามกับตาที่เหล่ลอย เช่น ตาขวาเหล่ลอย คนไข้ก็จะเอียงคอไปทางซ้าย ทั้งนี้ก็เพื่อลด ภาพซ้อนที่เกิดจากการบิดตัวของกล้ามเนื้อตาไม่ดีจากปัญหา SO-palsy นั่นเอง
Summary
Extraocular Muscles: Actions & Weakness Patterns
1. Superior Rectus (SR)
- Primary : Elevation (esp. in abduction temporally)
- Secondary : Intorsion, adduction
- Weakness → eye can’t elevate → hypotropia of that eye
2. Inferior Rectus (IR)
- Primary: Depression (esp. in abduction temporally)
- Secondary: Extorsion, adduction
- Weakness → eye can’t depress → sits higher → hypertropia of that eye
3. Superior Oblique (SO)
- Primary: Depression in adduction (nasally)
- Secondary: Intorsion, abduction
- Weakness → eye drifts up + extorts → hypertropia of that eye (classic SO palsy)
4. Inferior Oblique (IO)
- Primary: Elevation in adduction (nasally)
- Secondary: Extorsion, abduction
- Weakness → eye can’t elevate → sits lower → hypotropia of that eye
5. Lateral Rectus (LR)
- Action: Abduction
- Weakness → eye drifts inward (eso) → esotropia of that eye
6. Medial Rectus (MR)
- Action: Adduction
- Weakness → eye drifts outward (exo) → exotropia of that eye
So summary pattern:
- Weak SR or IO → Hypotropia
- Weak IR or SO → Hypertropia
- Weak LR → Esotropia
- Weak MR → Exotropia
ปัญาที่ส่งผลต่อการทำงานของกล้ามเนื้อตาทั้ง 6 มัดที่พบได้บ่อย
1.Superior Oblique (SO) – CN IV
SO-Palsy เป็น Most common ที่เป็นสาเหตุของภาพซ้อนในแนวดิ่ง (vertical diplopia) โดย มีเส้นประสาทคู่ที่ 4 (trochlea nerve) มาเลี้ยงมันเพียงตัวเอียง และ เมื่อเส้นประสาทดังกล่าวเกิดการบาดเจ็บเสียหายขึ้นมา ก็จะส่งผลให้ SO ทำงานได้ไม่ดี
สาเหตุ
- Congenital SO palsy : คืออาการที่ SO อ่อนแรงมาแต่กำเนิด ซึ่งพบได้บ่อยที่สุด โดยปกติเคสลักษณะนี้ขณะเป็นเด็กร่างกายจะใช้กลไกการชดเชย (compensation) เช่น head tilt, fusional reserves, suppression → ทำให้ไม่ค่อยมีอาการแสดงว่าภาพซ้อน (diplopia) ชัด ๆ ตอนเด็ก แต่พอโตเป็นผู้ใหญ่ → กลไกชดเชยเริ่มเสื่อม (เพราะอายุมากขึ้น, เหนื่อยล้า, ความเจ็บไข้ได้ป่วย, ตั้งครรภ์ / หลังคลอด หรือ เครียดฃฯลฯ) → อาการภาพซ้อนจะเริ่มออกมา
- Head trauma : CN IV หรือเส้นประสาทสมองคู่ที่ 4 เป็นเส้นประสาที่่มีความยาวที่สุดและเปราะบางที่สุด ดังนั้นเมื่อได้รับการกระทบกระเทือนก็สามารถบาดเจ็บได้ง่าย
- Microvascular ischemia : อีกสาเหตุหนึ่งคือโรคที่เกี่ยวข้องกับหลอดเลือด เช่นคนไข้เบาหวาน ความดัน ทำให้เส้นเลือดขนาดเล็กไม่สามารถนำอาหารไปหล่อเลี้ยงเส้นประสาทได้มากพอ ก็เป็นสาเหตุของการอ่อนแรงของเส้นประสาทและกล้ามเนื้อได้เช่นกัน
หลายๆครั้งที่คนไข้มาหาเราด้วยท่าทางคอเอียง ปวดคอ แต่ไม่ได้พูดถึงภาพซ้อน เพราะร่างกายปรับท่าเอียงคอนั้นเป็นเวลานานๆ จนเกิดความเคยชิน ดังนั้นถ้าเห็นคนไข้มีคอเอียง ก็ไม่ควรมองข้ามที่จะตรวจ binocular function
2. Inferior Oblique (IO) – CN III
IO palsy พบได้น้อย และ มีกฎให้จำว่า “ IO palsy is rare , isolated weakness almost never happens.
เหตุว่าทำไมถึงว่า “แทบไม่เคย isolated”ด้วยเหตุว่า IO เป็นกล้ามเนื้อที่ innervated โดย CN III (oculomotor) →ถ้ามี lesion ของ CN III จริง มักจะพาเพื่อน ๆ มาด้วย (MR, IR, SR, levator, pupil fibers) ทำให้ไม่ค่อยเจอ IO palsy เดี่ยว ๆ
ถ้าเจอ pattern “เหมือน IO palsy” ส่วนมากจริง ๆ คือ secondary restriction เช่น Inferior rectus restriction (thyroid eye disease, trauma) หรือ congenital SO palsy with overaction of contralateral IO
เลยมีข้อสอนในตำรา:
“If you think it’s an isolated IO palsy, think again — it’s probably something else.”
ดังนั้นถ้าเจอ CN III palsy สาเหตุที่เป็นไปได้ได้แก่
- เส้นประสาทขาดเลือด (Ischemic neuropathy) จากเบาหวานหรือความดัน
- เกิดแรงกด จากเส้นเลือดโป่งพอง (aneurysm) หรือ เนื้องอก (tumor)
- เกิดแรงกฎจากการกระทบกระเทือน (trauma)
3. Superior Rectus (SR) – CN III
SR palsy เกิดขึ้นเดี่ยวๆนั้นพบได้ยากเช่นเดียวกันกับ IO palsy เนื่องจากเส้นประสาท CN III เลี้ยงกล้ามเนื้อตาหลายมัด ถ้าจะโดนก็ต้องโดนกันหมด ดังนั้นสาเหตุก็คล้ายๆกันเช่น trama
4. Inferior Rectus (IR) – CN III
Inferior Rectus (IR) เป็นกล้ามเนื้อตาส่วนล่างที่ยึดลูกตาเข้ากับกระดูกเบ้าตาชั้นล่าง (orbital floor) ดังนั้นสาเหตุที่พบได้บ่อยคือ กระดูกเบ้าตาล่างแตกจากแรงกระแทกเช่นโดนต่อย หรือ บอลกระแทกเบ้าตา และ สามารถพบได้ในคนไข้ไทรอยด์ได้เช่นกัน เนื่องจากคนไข้ไทรอยด์ ร่างกายจะมี autoimmune reaction ไปที่กล้ามเนื้อตา ทำให้กล้ามเนื้อบวม, อักเสบ, infiltration ด้วย glycosaminoglycans และเมื่ออักเสบเรื้อรัง ร่างกายจะสร้าง พังผืด (fibrosis) ในกล้ามเนื้อ ซึ่งถ้าเกิดที่ Inferior Rectus (IR) ก็จะทำให้กล้ามเนื้อตาล่าง หดสั้นและแข็งตัว ผลก็คือกล้ามเนื้อส่วนบนดึงตาขึ้นไมได้ เป็นเหตุให้เวลามองขึ้นบนแล้วเกิดเป็นภาพซ้อน
5. Lateral Rectus (LR) – CN VI
LR palsy เป็นกล้ามเนื้อที่พบความผิดปกติแบบเดี่ยวได้บ่อย เนื่องจากว่าเป็นกล้ามเนื้อตาที่เส้นประสาทตาเฉพาะตัวที่มาเลี้ยงตัวมันก็คือ CN VI สาเหตุได้แก่
- ขาดเลือดจากโรคที่เกี่ยวกับหลอดเลือดฝอยเช่น เบาหวาน ความดัน หรือ สูงอายุ
- ความดันน้ำในสมองสูง (ICP) ทำให้ CN VI ยืดตัว ด้วยเหตุว่า CN VI เป็นเส้นประสาทสมองที่มีเส้นทางในการเดินทางในกระโหลกยาวที่สุด คือจากก้านสมองกว่าจะไปถึงกล้ามเนื้อตา LR นั้นยาวไกลมาก ดังนั้นถ้าเกิดแรงดันในสมองสูงขึ้น เส้นประสาทก็จะถูกแรงดันทำให้ยืดและฉีกขาดได้ นึกถึงเราขึงเชือกยาวๆไว้สองฝั่งแล้วขึงให้ตึง เราขึ้นไปยืนบนเชือก เชือกมันก็จะย้อยจากน้ำหนักของเรา ฉันนั้น
- อุบัติเหตุ ก็เป็นอีกหนึ่งปัจจัยสำคัญ และ กระทบได้ในหลายๆกล้ามเนื้อ
6. Medial Rectus (MR) – CN III
MR palsy ก็เป็นอีกหนึ่งปัญหากล้ามเนื้อตาที่จะเกิดเดี่ยวๆได้ยาก เพราะเส้นประสาทที่มาเลี้ยงนั้นเป็น CN III ซึ่งเลี้ยงอีกหลายกล้ามเนื้อ รวมถึงรูม่านตา และ เปลือกตาบน ดังนั้นสาเหตุก็เช่น
- เส้นเลือดโป่งพอง (Aneurysm) (posterior communicating artery aneurysm → classic for painful CN III palsy with pupil involvement)
- โรคทางเส้นเลือดจาก ความดัน เบาหวาน
- อุบัติเหตุ หรือ เนื้องอก
สรุปสั้นๆ
- SO (CN IV): congenital, trauma
- IR: trauma / entrapment (blowout), thyroid disease
- LR (CN VI): microvascular ischemia, ↑ICP
- SR, MR, IO (CN III): usually part of CN III palsy → aneurysm, ischemia, tumor
ภาพรวม
สรุปภาพรวมก็คือว่า ตาเรามีสองข้างทำงานร่วมกันอย่างเป็นระบบ เพื่อให้เราสามารถไปยังวัตถุต่างๆได้อย่างไม่ติดขัด ดังนั้นในตำแหน่งหนึ่งๆ จะมีทั้งการหดและการคลายของกล้ามเนื้อคู่ที่ทำงานพร้อมกัน (york muscle) ถ้าเกิดการติดขัดของกล้ามเนื้อตามัดใดมัดหนึ่ง มันก็จะเกิดความไม่สมดุลของการเคลื่อนที่ของดวงตา ทำให้ตาทั้งสองนั้นไม่สามารถจับภาพวัตถุตำแหน่งเดียวกันได้ ผลก็คือคนไข้จะเห็นเป็นภาพซ้อนขึ้นมา
เรื่องกล้ามเนื้อตาจึงเป็นเรื่องซับซ้อนที่มีความสำคัญไม่ต่างจากเรื่องปัญหาสายตาและขาดคนที่จะเข้ามาดูแลเรื่องนี้เพราะความซับซ้อนของมัน แต่การเป็นทัศนมาตรที่ขึ้นชื่อว่าเป็นหมอเฉพาะทางเรื่องระบบการมองเห็น ก็ไม่ควรที่จะละเลย ทั้งนี้ก็เพื่อให้ระบบการมองเห็นของคนไข้นั้นสามารถทำงานได้เต็มประสิทธิภาพ และ ช่วยเพิ่มคุณภาพชีวิตของคนไข้ต่อไปได้
บทความเรื่องนี้ น่าจะเป็นเรื่องที่ผมรู้สึกว่ายากที่สุด แต่ก็พยายามทำให้มันง่ายที่สุดเท่าที่จะเป็นไปได้ และ เป็นเนื้อหาที่ต้องค่อยๆอ่าน ค่อยๆแกะ ค่อยๆจินตนาการ หากอ่านตรงไหนแล้วรู้สึกไม่สมเหตุสมผลหรือแกะแล้วขัด ก็สามารถ inbox มาถามได้ จะได้เรียนรู้ไปด้วยกัน และ ช่วยยกระดับวิชาชีพทัศนมาตรขึ้นไปด้วยกัน
ขอบคุณทุกท่านสำหรับการติดตาม
ดร.ลอฟท์ ,O.D.
contact
Loft Optometry , 578 ถ.วัชรพล ท่าแร้ง บางเขน กทม. 10220
lineID : lofoptometry
mobile : 090-553-6554
facebook : www.facebook.com/loftoptometry


